7. RáŧI LOáš N NHáŧP THášĪT.ppt
- 1. RáŧI LOáš N NHáŧP TIM TS. LÃ CÃNG TášĪN BM NáŧI â ÄHYK PHáš M NGáŧC THáš CH THÃNG 7 - 2017 CHÆŊÆ NG 4 PHášĶN 4 RáŧI LOáš N NHáŧP THášĪT
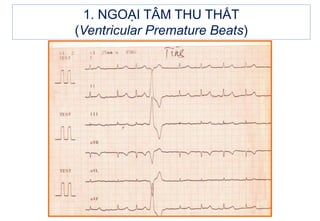
- 2. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) Ngoᚥi tÃĒm thu thášĨt là máŧt nhÃĄt bÃģp thášĨt Äášŋn sáŧm ÄÆ°áŧĢc kÃch hoᚥt báŧi áŧ ngoᚥi váŧ nášąm trong kháŧi cÆĄ thášĨt â là m co bÃģp tÃĒm thášĨt sáŧm. VÃŽ vášy, khi xung chÃnh tháŧng cáŧ§a nÚt xoang xuáŧng thášĨt gáš·p ÄÚng và o tháŧi káŧģ trÆĄ cáŧ§a nhÃĄt bÃģp ngoᚥi tÃĒm thu thášĨt, do ÄÃģ thÆ°áŧng sáš― khÃīng thášĨy sÃģng P.
- 3. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats)
- 4. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) 1.1. NguyÊn nhÃĒn: -Nháŧi mÃĄu cÆĄ tim, BTTMCB. -ViÊm cÆĄ tim. -Suy tim sung huyášŋt. -Ngáŧ Äáŧc Digitalis. -Ngáŧ Äáŧc thuáŧc: Quinidin, cháŧng trᚧm cášĢm 3 vÃēng. -Ráŧi loᚥn Äiáŧn giášĢi: hᚥ Kali mÃĄu, hᚥ Calci mÃĄu. -CÄng thášģng (Stress) -GiášĢm Oxy mÃĄu. -Sáŧ dáŧĨng quÃĄ nhiáŧu thuáŧc lÃĄ, cafÃĐ, rÆ°áŧĢu. -VÃī cÄn (ngÆ°áŧi bÃŽnh thÆ°áŧng khÃīng báŧnh lÃ― tim mᚥch)
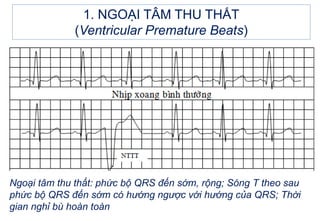
- 5. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) 1.2. Äiáŧn tÃĒm Äáŧ: - PháŧĐc báŧ QRS: Äášŋn sáŧm, giÃĢn ráŧng, biášŋn dᚥng so váŧi bÃŽnh thÆ°áŧng - ST-T thay Äáŧi ngÆ°áŧĢc chiáŧu váŧi QRS (QRS dÆ°ÆĄng â ST chÊnh xuáŧng, T ÃĒm và ngÆ°áŧĢc lᚥi). - ThÆ°áŧng cÃģ khoášĢng ngháŧ bÃđ: RRâR = 2RR. KhoášĢng RRâ gáŧi là khoášĢng ghÃĐp, cÃēn RâR gáŧi là khoášĢng ngháŧ bÃđ.
- 6. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) Ngoᚥi tÃĒm thu thášĨt: pháŧĐc báŧ QRS Äášŋn sáŧm, ráŧng; SÃģng T theo sau pháŧĐc báŧ QRS Äášŋn sáŧm cÃģ hÆ°áŧng ngÆ°áŧĢc váŧi hÆ°áŧng cáŧ§a QRS; Tháŧi gian ngháŧ bÃđ hoà n toà n
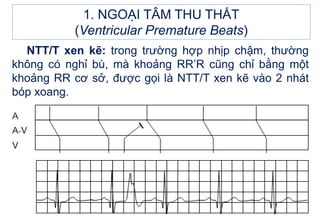
- 7. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) NTT/T xen káš―: trong trÆ°áŧng háŧĢp nháŧp chášm, thÆ°áŧng khÃīng cÃģ ngháŧ bÃđ, mà khoášĢng RRâR cÅĐng cháŧ bášąng máŧt khoášĢng RR cÆĄ sáŧ, ÄÆ°áŧĢc gáŧi là NTT/T xen káš― và o 2 nhÃĄt bÃģp xoang.
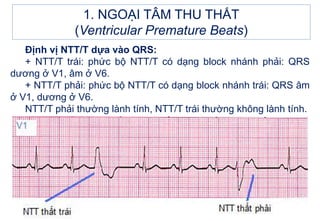
- 8. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) Äáŧnh váŧ NTT/T dáŧąa và o QRS: + NTT/T trÃĄi: pháŧĐc báŧ NTT/T cÃģ dᚥng block nhÃĄnh phášĢi: QRS dÆ°ÆĄng áŧ V1, ÃĒm áŧ V6. + NTT/T phášĢi: pháŧĐc báŧ NTT/T cÃģ dᚥng block nhÃĄnh trÃĄi: QRS ÃĒm áŧ V1, dÆ°ÆĄng áŧ V6. NTT/T phášĢi thÆ°áŧng là nh tÃnh, NTT/T trÃĄi thÆ°áŧng khÃīng là nh tÃnh.
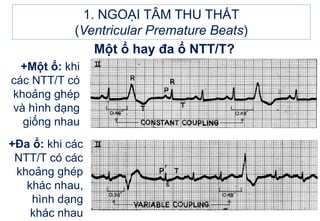
- 9. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) Máŧt áŧ hay Äa áŧ NTT/T? +Máŧt áŧ: khi cÃĄc NTT/T cÃģ khoášĢng ghÃĐp và hÃŽnh dᚥng giáŧng nhau +Äa áŧ: khi cÃĄc NTT/T cÃģ cÃĄc khoášĢng ghÃĐp khÃĄc nhau, hÃŽnh dᚥng khÃĄc nhau
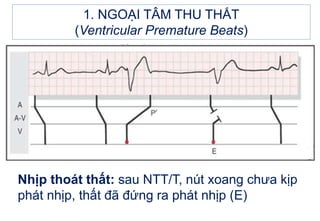
- 10. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) Nháŧp thoÃĄt thášĨt: sau NTT/T, nÚt xoang chÆ°a káŧp phÃĄt nháŧp, thášĨt ÄÃĢ ÄáŧĐng ra phÃĄt nháŧp (E)
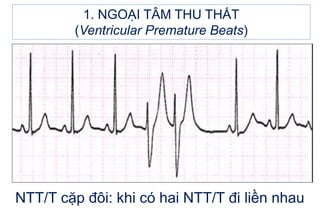
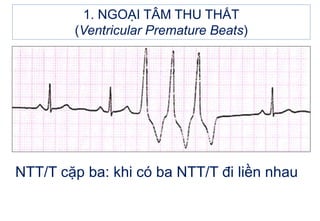
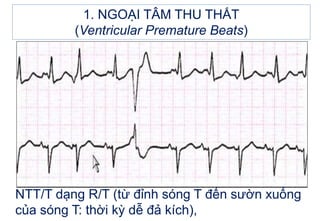
- 11. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) Kiáŧu dᚥng NTT/T: - NTT/T nháŧp ÄÃīi: máŧt nhÃĄt xoang â máŧt nhÃĄt NTT/T. - NTT/T nháŧp ba: hai nhÃĄt xoang â máŧt nhÃĄt NTT/T. - NTT/T cáš·p ÄÃīi: khi cÃģ hai NTT/T Äi liáŧn nhau. - Khi cÃģ âĨ3 NTT/T Äi liáŧn nhau: cÆĄn nháŧp nhanh thášĨt. - NTT/T dᚥng R/T: (táŧŦ Äáŧnh sÃģng T Äášŋn sÆ°áŧn xuáŧng cáŧ§a sÃģng T: tháŧi káŧģ dáŧ ÄášĢ kÃch), là NTT/T nguy hiáŧm nhášĨt, dáŧ ÄÆ°a Äášŋn nháŧp nhanh thášĨt, rung thášĨt.
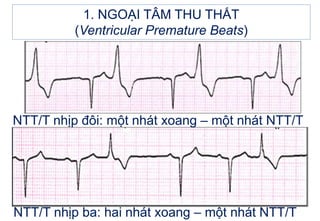
- 12. NTT/T nháŧp ÄÃīi: máŧt nhÃĄt xoang â máŧt nhÃĄt NTT/T 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) NTT/T nháŧp ba: hai nhÃĄt xoang â máŧt nhÃĄt NTT/T
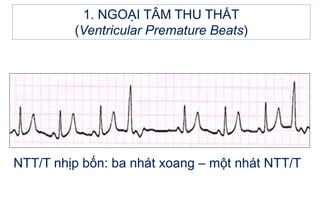
- 13. NTT/T nháŧp báŧn: ba nhÃĄt xoang â máŧt nhÃĄt NTT/T 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats)
- 14. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) NTT/T cáš·p ÄÃīi: khi cÃģ hai NTT/T Äi liáŧn nhau
- 15. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) NTT/T cáš·p ba: khi cÃģ ba NTT/T Äi liáŧn nhau
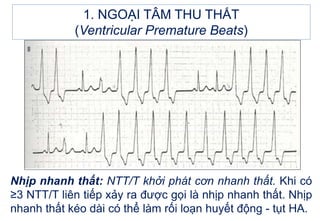
- 16. Nháŧp nhanh thášĨt: NTT/T kháŧi phÃĄt cÆĄn nhanh thášĨt. Khi cÃģ âĨ3 NTT/T liÊn tiášŋp xášĢy ra ÄÆ°áŧĢc gáŧi là nháŧp nhanh thášĨt. Nháŧp nhanh thášĨt kÃĐo dà i cÃģ tháŧ là m ráŧi loᚥn huyášŋt Äáŧng - táŧĨt HA. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats)
- 17. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) NTT/T dᚥng R/T (táŧŦ Äáŧnh sÃģng T Äášŋn sÆ°áŧn xuáŧng cáŧ§a sÃģng T: tháŧi káŧģ dáŧ ÄášĢ kÃch),
- 18. NTT/T dᚥng R/T â nháŧp nhanh thášĨt, rung thášĨt. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats)
- 19. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) PhÃĒn Äáŧ NTT/T theo LOWN (Holter ECG 24h): - Äáŧ 0: khÃīng cÃģ NTT/T - Äáŧ I: <30 NTT/T (máŧt áŧ) trong 1 giáŧ. - Äáŧ II: âĨ30 NTT/T (máŧt áŧ) trong 1 giáŧ. - Äáŧ III: NTT/T Äa áŧ. - Äáŧ IVa: khi cÃģ 2 NTT/T liÊn tiášŋp. - Äáŧ IVb: khi cÃģ âĨ3 NTT/T liÊn tiášŋp. - Äáŧ V: NTT/T dᚥng R/T. Trong NMCT cášĨp: dáŧ ÄÆ°a Äášŋn rung thášĨt khi cÃģ NTT/T dᚥng R/T, Äa dᚥng, nháŧp ÄÃīi, hoáš·c khi cÃģ >6 NTT/T trong 1 phÚt, NTT/T hà ng loᚥt.
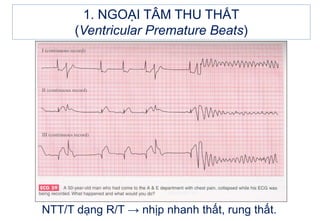
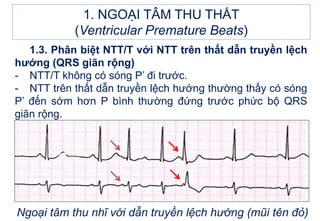
- 20. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) 1.3. PhÃĒn biáŧt NTT/T váŧi NTT trÊn thášĨt dášŦn truyáŧn láŧch hÆ°áŧng (QRS giÃĢn ráŧng) - NTT/T khÃīng cÃģ sÃģng Pâ Äi trÆ°áŧc. - NTT trÊn thášĨt dášŦn truyáŧn láŧch hÆ°áŧng thÆ°áŧng thášĨy cÃģ sÃģng Pâ Äášŋn sáŧm hÆĄn P bÃŽnh thÆ°áŧng ÄáŧĐng trÆ°áŧc pháŧĐc báŧ QRS giÃĢn ráŧng.
- 21. Ngoᚥi tÃĒm thu nhÄĐ váŧi dášŦn truyáŧn láŧch hÆ°áŧng (mÅĐi tÊn Äáŧ) 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) 1.3. PhÃĒn biáŧt NTT/T váŧi NTT trÊn thášĨt dášŦn truyáŧn láŧch hÆ°áŧng (QRS giÃĢn ráŧng) - NTT/T khÃīng cÃģ sÃģng Pâ Äi trÆ°áŧc. - NTT trÊn thášĨt dášŦn truyáŧn láŧch hÆ°áŧng thÆ°áŧng thášĨy cÃģ sÃģng Pâ Äášŋn sáŧm hÆĄn P bÃŽnh thÆ°áŧng ÄáŧĐng trÆ°áŧc pháŧĐc báŧ QRS giÃĢn ráŧng.
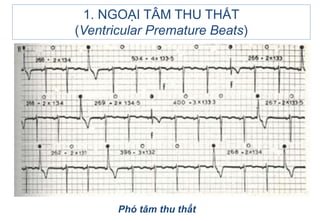
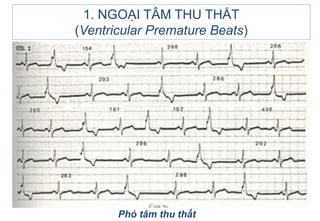
- 22. 1.4. PhÃĒn biáŧt NTT/T váŧi phÃģ tÃĒm thu thášĨt (Ventricular parasystole) PhÃģ tÃĒm thu thášĨt: khi áŧ ngoᚥi vi nášąm áŧ tášŋ bà o mᚥng Purkinje. áŧ phÃĄt nháŧp nà y cÃģ 2 Äáš·c Äiáŧm quan tráŧng: + Hoà n toà n Äáŧc lášp (independence) + Táŧą bášĢo váŧ (protected) â nÊn khÃīng cháŧu ášĢnh hÆ°áŧng bášĨt káŧģ xung nà o sášŊp táŧi, tráŧŦ khi rÆĄi ÄÚng và o tháŧi káŧģ trÆĄ cáŧ§a nháŧp cÆĄ sáŧ â trÊn Äiáŧn tÃĒm Äáŧ khÃīng cÃģ hÃŽnh ášĢnh cáŧ§a nhÃĄt bÃģp phÃģ tÃĒm thu. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats)
- 23. Äiáŧn tÃĒm Äáŧ cáŧ§a phÃģ tÃĒm thu thášĨt: - Tᚧn sáŧ phÃģ tÃĒm thu chášm <40 ck/ph. - KhoášĢng cÃĄch giáŧŊa cÃĄc phÃģ tÃĒm thu rášĨt Äáŧu nhau (RâRâ hoà n toà n bášąng nhau), hoáš·c giáŧŊa chÚng cÃģ máŧt Æ°áŧc sáŧ chung láŧn nhášĨt. - KhoášĢng ghÃĐp RRâ hoà n toà n khÃĄc nhau, cÃģ xu hÆ°áŧng dà i dᚧn ra, nhÆ°ng hÃŽnh dᚥng QRS rášĨt giáŧng nhau (khÃĄc váŧi NTT/T Äa áŧ). 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats)
- 24. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) PhÃģ tÃĒm thu thášĨt
- 25. 1. NGOáš I TÃM THU THášĪT (Ventricular Premature Beats) PhÃģ tÃĒm thu thášĨt
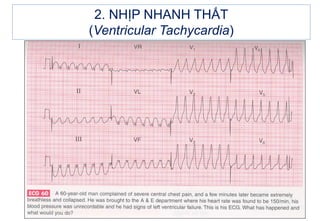
- 26. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) Là máŧt dᚥng ráŧi loᚥn nháŧp nhanh cÃģ nguáŧn gáŧc táŧŦ tÃĒm thášĨt (táŧŦ cháŧ phÃĒn nhÃĄnh bÃģ His tráŧ xuáŧng). CÆĄn nháŧp tim nhanh TS >100 ck/ph váŧi QRS >0,12s. Nháŧp nhanh thášĨt thÆ°áŧng chášĐn ÄoÃĄn nhᚧm váŧi nháŧp nhanh káŧch phÃĄt trÊn thášĨt dášŦn truyáŧn láŧch hÆ°áŧng. VÃŽ vášy, phášĢi xem xÃĐt và phÃĒn tÃch káŧđ 12 chuyáŧn Äᚥo.
- 27. 2.1. NguyÊn nhÃĒn thÆ°áŧng gáš·p: - Báŧnh mᚥch và nh - Báŧnh cÆĄ tim giÃĢn - Loᚥn sášĢn thášĨt phášĢi - Do thuáŧc: Äáš·c biáŧt thuáŧc cháŧng loᚥn nháŧp (Digoxin, nhÃģm I âĶ), thuáŧc vášn mᚥch (dopamin, dobutamin), thuáŧc cháŧng trᚧm cášĢm 3 vÃēng, thuáŧc gÃĒy QT kÃĐo dà i ÄÆ°a Äášŋn xoášŊn Äáŧnh (Amiodaron), ráŧi loᚥn Äiáŧn giášĢi náš·ng (giášĢm hay tÄng kali mÃĄu, giášĢm magnesium, giášĢm calci, nhiáŧ m kiáŧm ...) - Nháŧp nhanh thášĨt cÅĐng cÃģ tháŧ xášĢy ra áŧ ngÆ°áŧi kháŧe mᚥnh khÃīng báŧ báŧnh tim cášĨu trÚc. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
- 28. 2.2. CÆĄ chášŋ nháŧp nhanh thášĨt - ThÆ°áŧng là do vÃēng và o lᚥi tᚥi tÃĒm thášĨt (reentry) áŧ cÃĄc sáŧĢi Purkinje, cÅĐng cÃģ tháŧ là vÃēng và o lᚥi giáŧŊa 2 nhÃĄnh cáŧ§a bÃģ His. - TÄng tÃnh táŧą Äáŧng (enhanced automaticity) - Hoᚥt Äáŧng nášŦy cÃē (trigger activity) 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
- 29. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
- 30. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
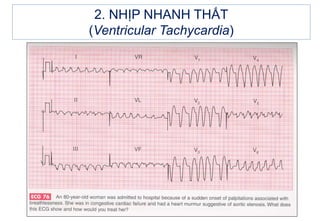
- 31. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.3. Äiáŧn tÃĒm Äáŧ - Tᚧn sáŧ táŧŦ 120 - 240 ck/ph - QRS giÃĢn ráŧng >0,12s, biášŋn dᚥng và cÃģ thay Äáŧi tháŧĐ phÃĄt ST-T, cÃĄc pháŧĐc báŧ QRS tÆ°ÆĄng Äáŧi Äáŧu. Tuy nhiÊn cÃģ khoášĢng 5% cÆĄn nháŧp nhanh thášĨt cÃģ QRS hášđp do áŧ phÃĄt nháŧp nášąm trÊn cao phᚧn vÃĄch liÊn thášĨt dáŧ nhᚧm váŧi cÆĄn nháŧp nhanh trÊn thášĨt. - P cÃģ tᚧn sáŧ chášm hÆĄn QRS (60 - 100 ck/ph) và khÃīng cÃģ liÊn háŧ váŧi QRS, ÄÃĒy chÃnh là dášĨu hiáŧu phÃĒn ly nhÄĐ thášĨt rášĨt quan tráŧng trong chášĐn ÄoÃĄn nhanh thášĨt.
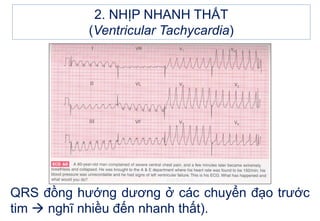
- 32. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.3. Äiáŧn tÃĒm Äáŧ - QRS Äáŧng hÆ°áŧng ÃĒm hoáš·c Äáŧng hÆ°áŧng dÆ°ÆĄng áŧ cÃĄc chuyáŧn Äᚥo trÆ°áŧc tim (nášŋu Äáŧng ÃĒm táŧŦ V1 Äášŋn V6 ï chášŊc chášŊn là cÆĄn tim nhanh thášĨt). - NTT/T ngoà i cÆĄn tim nhanh (nášŋu cÃģ) mà hÃŽnh dᚥng giáŧng QRS trong cÆĄn thÃŽ chášŊc chášŊn là nháŧp nhanh thášĨt
- 33. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) QRS Äáŧng hÆ°áŧng dÆ°ÆĄng áŧ cÃĄc chuyáŧn Äᚥo trÆ°áŧc tim ï nghÄĐ nhiáŧu Äášŋn nhanh thášĨt).
- 34. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) Máŧt sáŧ Äiáŧm lÆ°u Ã―: - CÆĄn tim nhanh thášĨt xášĢy ra thÆ°áŧng báŧnh nhÃĒn cÃģ cášĢm giÃĄc khÃģ tháŧ táŧĐc ÃĐp áŧ ngáŧąc, cÃģ tháŧ táŧĨt huyášŋt ÃĄp, mášĨt mᚥch. - CÆĄn tim nhanh thášĨt kÃĐo dà i >30s gáŧi là nháŧp nhanh thášĨt báŧn báŧ (sustained VT), nášŋu âĪ30s gáŧi là nháŧp nhanh thášĨt khÃīng báŧn báŧ (non-sustained VT).
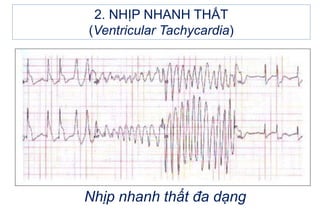
- 35. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) - Nháŧp nhanh thášĨt ÄÆĄn dᚥng (monomorphic VT): cÃĄc pháŧĐc báŧ QRS trong cÆĄn tim nhanh giáŧng nhau váŧ hÃŽnh dᚥng và biÊn Äáŧ. - Nháŧp nhanh thášĨt Äa dᚥng (polymorphic VT) cÃģ 2 loᚥi: + Loᚥi cÃģ QT kÃĐo dà i mášŊc phášĢi (xoášŊn Äáŧnh): tᚧn sáŧ 200 - 250 ck/ph, QRS ráŧng, thay Äáŧi váŧ hÃŽnh dᚥng, biÊn Äáŧ và chiáŧu hÆ°áŧng (lÚc quay lÊn, lÚc quay xuáŧng xoay quanh ÄÆ°áŧng Äášģng Äiáŧn). Dᚥng nà y cÃģ tháŧ là bášĐm sinh, thÆ°áŧng gáš·p áŧ ngÆ°áŧi trášŧ, cÃģ yášŋu táŧ gia ÄÃŽnh, liÊn quan Äášŋn ráŧi loᚥn nhiáŧ m sášŊc tháŧ. + Loᚥi cÃģ QT bÃŽnh thÆ°áŧng, cÃģ tháŧ gáš·p trong báŧnh tim cášĨu trÚc hoáš·c vÃī cÄn
- 36. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) Nháŧp nhanh thášĨt Äa dᚥng
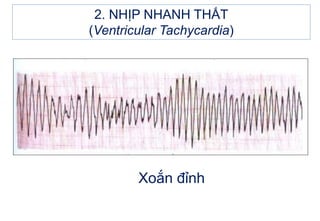
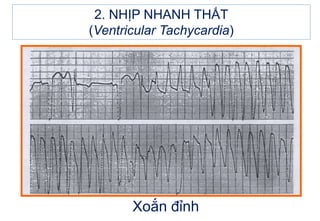
- 37. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) XoášŊn Äáŧnh
- 38. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) XoášŊn Äáŧnh
- 39. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) Cᚧn lÆ°u Ã― máŧt sáŧ cÆĄn tim nhanh cÃģ QRS giÃĢn ráŧng nhÆ°ng khÃīng phášĢi là nháŧp nhanh thášĨt: - Bláŧc nhÃĄnh cÃģ táŧŦ trÆ°áŧc. - DášŦn truyáŧn lᚥc hÆ°áŧng - CÆĄn tim nhanh trong W.P.W dášŦn truyáŧn theo chiáŧu ngÆ°áŧĢc táŧŦ nhÄĐ qua ÄÆ°áŧng pháŧĨ xuáŧng thášĨt ráŧi tráŧ lᚥi nhÄĐ qua ÄÆ°áŧng His-nÚt AV. TrÆ°áŧng háŧĢp khÃīng cÃģ phÃĒn ly nhÄĐ thášĨt nhÆ°ng vášŦn là nháŧp nhanh thášĨt do cÃģ dášŦn truyáŧn thášĨt nhÄĐ 1:1 do vášy cÃģ tháŧ nhÃŽn thášĨy máŧt sÃģng P Äi sau QRS Äáŧu Äáš·n.
- 40. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.4. Äiáŧu tráŧ 2.4.1. Nháŧp nhanh thášĨt ÄÆĄn dᚥng A. Äiáŧu tráŧ cášĨp: * Nášŋu cÃģ ráŧi loᚥn huyášŋt Äáŧng: - CÃēn bášŊt ÄÆ°áŧĢc mᚥch: sáŧc Äiáŧn Äáŧng báŧ 100 - 150 joules (mášŊc Äiáŧn cáŧąc Äiáŧn tÃĒm Äáŧ cáŧ§a mÃĄy sáŧc và ášĨn nÚt Äáŧng báŧ ÂŦsynchronizationÂŧ. - Nášŋu khÃīng bášŊt ÄÆ°áŧĢc mᚥch (nháŧp nhanh thášĨt vÃī mᚥch): sáŧc Äiáŧn khÃīng Äáŧng báŧ ÂŦnonsynchronizationÂŧ váŧi liáŧu 200 joules.
- 41. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.4. Äiáŧu tráŧ 2.4.1. Nháŧp nhanh thášĨt ÄÆĄn dᚥng A. Äiáŧu tráŧ cášĨp: *Nášŋu khÃīng cÃģ ráŧi loᚥn huyášŋt Äáŧng: - Lidocain 2% tiÊm TM 1 - 1,5mg/kg, cÃģ tháŧ nhášŊc lᚥi 2 - 3 lᚧn sau máŧi 10 -15ph, nášŋu hiáŧu quášĢ truyáŧn duy trÃŽ liáŧu 1 - 2mg/ph, cÃģ tháŧ táŧi Äa Äášŋn 4mg/ph. - CÃģ tháŧ dÃđng Cordarone (3 - 5mg/kg) thÆ°áŧng dÃđng áŧng 150mg/TM - tiÊm chášm trong 10 phÚt, cÃģ tháŧ nhášŊc lᚥi lᚧn II nášŋu cᚧn. Sau ÄÃģ truyáŧn tÄĐnh mᚥch váŧi táŧc Äáŧ 1mg/ph trong 6 giáŧ, kášŋ tiášŋp 0,5 mg/ph trong 18 giáŧ.
- 42. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.4. Äiáŧu tráŧ 2.4.1. Nháŧp nhanh thášĨt ÄÆĄn dᚥng B. Äiáŧu tráŧ duy trÃŽ: - Äiáŧu tráŧ duy trÃŽ bášąng thuáŧc cháŧng loᚥn nháŧp áŧ BN ÄÃĢ táŧŦng cÃģ nháŧp nhanh thášĨt kÃĐo dà i hoáš·c ngáŧŦng tim sáš― là m giášĢm tÃĄi phÃĄt cÆĄn và cášĢi thiáŧn triáŧu cháŧĐng lÚc tÃĄi phÃĄt cÆĄn. - Nhiáŧu nghiÊn cáŧĐu ngášŦu nhiÊn cháŧĐng minh cášĨy mÃĄy kháŧ rung táŧą Äáŧng (ICDs) táŧt hÆĄn dÃđng thuáŧc, nhÆ°ng giÃĄ thà nh cÃēn rášĨt cao. - CÃģ tháŧ dÃđng Cordarone uáŧng: liáŧu tášĨn cÃīng 1200 mg/ngà y, duy trÃŽ 200 mg/ngà y Hoáš·c Sotalol 80 â 320 mg/ngà y.
- 43. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.4. Äiáŧu tráŧ 2.4.1. Nháŧp nhanh thášĨt ÄÆĄn dᚥng C. Äiáŧu tráŧ cášŊt Äáŧt qua catheter bášąng tᚧn sáŧ radio PhÆ°ÆĄng phÃĄp nà y Äiáŧu tráŧ táŧt cho nháŧp nhanh thášĨt khÃīng cÃģ báŧnh tim cášĨu trÚc nhÆ°: nháŧp nhanh thášĨt vÃī cÄn thášĨt trÃĄi, nháŧp nhanh thášĨt buáŧng táŧng thášĨt phášĢi; Ãt hiáŧu quášĢ trong nháŧp nhanh thášĨt do BTTMCB. D. PhášŦu thuášt tim ÄÆ°áŧĢc cháŧ Äáŧnh cho nháŧŊng nháŧp nhanh thášĨt hay tÃĄi phÃĄt, cÃģ triáŧu cháŧĐng, khÃĄng thuáŧc; thÆ°áŧng sau NMCT, ráŧi loᚥn vášn Äáŧng vÃđng do sášđo hoáš·c phÃŽnh vÃĄch thášĨt; hoáš·c BN khÃīng cÃģ cháŧ Äáŧnh cášŊt Äáŧt qua catheter bášąng tᚧn sáŧ radio do huyášŋt Äáŧng khÃīng áŧn Äáŧnh hoáš·c huyášŋt kháŧi thášĨt trÃĄi.
- 44. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) 2.4. Äiáŧu tráŧ 2.4.2. Nháŧp nhanh thášĨt Äa dᚥng QT dà i A. CÃģ QT kÃĐo dà i mášŊc phášĢi (xoášŊn Äáŧnh) + Nášŋu cÃģ ráŧi loᚥn huyášŋt Äáŧng: xáŧ trà tÆ°ÆĄng táŧą nhÆ° nháŧp nhanh thášĨt ÄÆĄn dᚥng. + Nášŋu khÃīng ráŧi loᚥn huyášŋt Äáŧng: dÃđng Magne sulfat 2 - 4g/TM, hoáš·c tᚥo nháŧp vÆ°áŧĢt tᚧn sáŧ trÆ°áŧc (overdriving) sau ÄÃģ tiÊm Magne sulfat. CÃģ tháŧ dÃđng thuáŧc rÚt ngášŊn tháŧi gian QT: Isoproterenol truyáŧn TM 1-2 Ξg/phÚt (khÃīng dÃđng Isoproterenol trong BTTMCB và QT dà i bášĐm sinh)
- 45. 2.4. Äiáŧu tráŧ 2.4.2. Nháŧp nhanh thášĨt Äa dᚥng QT dà i B. CÃģ QT kÃĐo dà i bášĐm sinh Giáŧng nhÆ° trÊn, dÃđng Magne sulfat 2 - 4g/TM, hoáš·c tᚥo nháŧp vÆ°áŧĢt tᚧn sáŧ trÆ°áŧc (overdriving) sau ÄÃģ tiÊm Magne sulfat. Äiáŧu tráŧ lÃĒu dà i QT kÃĐo dà i bášĐm sinh cÃģ tháŧ dáŧą phÃēng bášąng thuáŧc chášđn bÊta giao cášĢm và nÊn xem xÃĐt cášĨy mÃĄy phÃĄ rung táŧą Äáŧng. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
- 46. 2.4. Äiáŧu tráŧ 2.4.3. Nháŧp nhanh thášĨt Äa dᚥng QT bÃŽnh thÆ°áŧng Hᚧu hášŋt nháŧp nhanh thášĨt Äa dᚥng cÃģ QT bÃŽnh thÆ°áŧng xášĢy ra trÊn BN báŧnh mᚥch và nh, Äiáŧu tráŧ giáŧng nháŧp nhanh thášĨt ÄÆĄn dᚥng và nÊn xem xÃĐt tÃĄi tÆ°áŧi mÃĄu. Tuy nhiÊn, cÃģ 2 tháŧ nháŧp nhanh thášĨt Äa dᚥng cÃģ QT bÃŽnh thÆ°áŧng nhÆ°ng khÃīng cÃģ báŧnh mᚥch và nh cÅĐng nhÆ° báŧnh tim cášĨu trÚc: - Nháŧp nhanh thášĨt Äa dᚥng vÃī cÄn - Háŧi cháŧĐng Brugada 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
- 47. 2.4. Äiáŧu tráŧ 2.4.3. Nháŧp nhanh thášĨt Äa dᚥng QT bÃŽnh thÆ°áŧng - Nháŧp nhanh thášĨt Äa dᚥng vÃī cÄn cÃģ 2 nhÃģm: + NhÃģm 1: gášŊng sáŧĐc gÃĒy nháŧp nhanh thášĨt â ÄÃĄp áŧĐng táŧt váŧi áŧĐc chášŋ bÊta + NhÃģm 2: NTT/T gÃĒy nÊn nháŧp nhanh thášĨt Äa dᚥng, táŧ· láŧ Äáŧt táŧ cao, khÃīng ÄÃĄp áŧĐng váŧi áŧĐc chášŋ bÊta mà lᚥi ÄÃĄp áŧĐng váŧi Verapamil. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
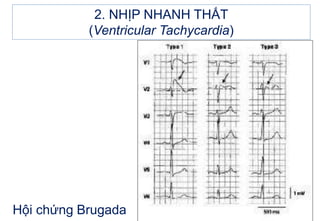
- 48. 2.4. Äiáŧu tráŧ 2.4.3. Nháŧp nhanh thášĨt Äa dᚥng QT bÃŽnh thÆ°áŧng - Háŧi cháŧĐng Brugada + ThÆ°áŧng xášĢy ra áŧ BN nam gáŧc ÄÃīng Nam à + ST chÊnh lÊn áŧ cÃĄc chuyáŧn Äᚥo trÆ°áŧc ngáŧąc + KhÃīng báŧnh tim cášĨu trÚc, khÃīng báŧnh mᚥch và nh. + ThÆ°áŧng gÃĒy Äáŧt táŧ + Äiáŧu tráŧ táŧt nhášĨt bášąng cášĨy mÃĄy phÃĄ rung táŧą Äáŧng 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia)
- 49. 2. NHáŧP NHANH THášĪT (Ventricular Tachycardia) Háŧi cháŧĐng Brugada
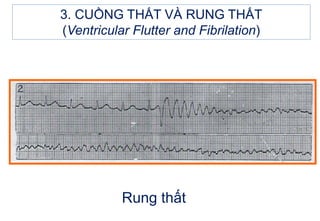
- 50. 3. CUáŧNG THášĪT Và RUNG THášĪT (Ventricular Flutter and Fibrilation) Cuáŧng thášĨt (ventricular flutter) và rung thášĨt (ventricular fibrilation) là nháŧŊng ráŧi loᚥn nháŧp tim ÃĄc tÃnh, BN cÃģ tháŧ táŧ vong trong vÃēng 3-5 phÚt nášŋu khÃīng ÄÆ°áŧĢc phÃĄt hiáŧn và xáŧ trà káŧp tháŧi. BN thÆ°áŧng mášĨt Ã― tháŧĐc, hÃīn mÊ và co giášt, suy hÃī hášĨp, mášĨt mᚥch và huyášŋt ÃĄp.
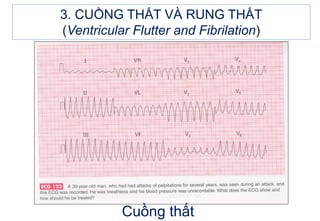
- 51. 3. CUáŧNG THášĪT Và RUNG THášĪT (Ventricular Flutter and Fibrilation) Äiáŧn tÃĒm Äáŧ: - Cuáŧng thášĨt: tháŧ hiáŧn bášąng nháŧŊng dao Äáŧng hÃŽnh sin, khÃĄ Äáŧu, tᚧn sáŧ 150-300 ck/ph, ÄÃīi khi khÃģ phÃĒn biáŧt váŧi nháŧp nhanh thášĨt cÃģ tᚧn sáŧ nhanh. - Rung thášĨt: nháŧp hoà n toà n khÃīng Äáŧu váŧ tháŧi gian, biÊn Äáŧ và hÃŽnh dᚥng, khÃģ phÃĒn biáŧt ÄÃĒu là P, QRS, T. Rung thášĨt sÃģng nháŧ (< 2mm) rášĨt dáŧ nhᚧm váŧi vÃī tÃĒm thu, ÄÃĒy là tÃŽnh huáŧng cÃģ tiÊn lÆ°áŧĢng xášĨu.
- 52. 3. CUáŧNG THášĪT VÃ RUNG THášĪT (Ventricular Flutter and Fibrilation) Cuáŧng thášĨt
- 53. 3. CUáŧNG THášĪT VÃ RUNG THášĪT (Ventricular Flutter and Fibrilation) Rung thášĨt
- 54. 3. CUáŧNG THášĪT Và RUNG THášĪT (Ventricular Flutter and Fibrilation) ÄiáŧU TRáŧ CášĪP CáŧĻU + TrÆ°áŧc ÄÃĒy: sáŧc Äiáŧn 3 lᚧn, váŧi máŧĐc nÄng lÆ°áŧĢng tÄng dᚧn (200 â 300 â 360 J) xen kášŧ nháŧŊng chu káŧģ HHNT - ÃĐp tim ngoà i láŧng ngáŧąc. + Khuyášŋn cÃĄo cáŧ§a ILCOR (International Liaison Committee on Resuscitation) & AHA (2005): sáŧc Äiáŧn 1 lᚧn duy nhášĨt. MáŧĨc ÄÃch: hᚥn chášŋ khoášĢng tháŧi gian phášĢi ngáŧŦng ÃĐp tim ngoà i láŧng ngáŧąc Äáŧ sáŧc Äiáŧn. Nášŋu dÃđng mÃĄy sáŧc Äiáŧn 1 pha, thÃŽ ÄÃĄnh sáŧc 360J, nášŋu dÃđng mÃĄy sáŧc Äiáŧn 2 pha, thÃŽ ÄÃĄnh sáŧc 200J. áŧ trášŧ em, ÄÃĄnh cÚ sáŧc Äiáŧn Äᚧu 2J/kg, nháŧŊng lᚧn sau liáŧu 4J/kg.
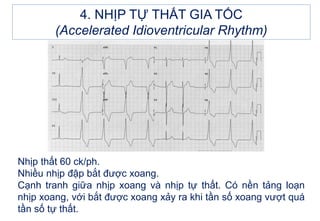
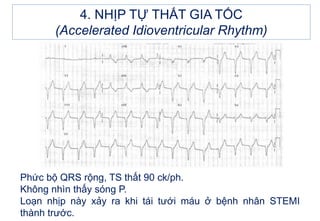
- 55. 4. NHáŧP Táŧ° THášĪT GIA TáŧC (Accelerated Idioventricular Rhythm) Nháŧp táŧą thášĨt gia táŧc là máŧt ráŧi loᚥn nháŧp do tÄng tᚧn sáŧ cháŧ§ nháŧp thášĨt. CÃģ tháŧ gáš·p trong ngáŧ Äáŧc digoxin, trong NMCT, Äáš·c biáŧt là thà nh sau dÆ°áŧi, hoáš·c cÃģ tháŧ gáš·p sau Äiáŧu tráŧ tÃĄi tÆ°áŧi mÃĄu bášąng thuáŧc tiÊu sáŧĢi huyášŋt hoáš·c can thiáŧp mᚥch và nh qua da. Äiáŧn tÃĒm Äáŧ: - Nháŧp tÆ°ÆĄng Äáŧi Äáŧu 50-100 ck/ph. - QRS >0,12s - KhÃīng thášĨy sÃģng P do lášŦn và o QRS.
- 56. 4. NHáŧP Táŧ° THášĪT GIA TáŧC (Accelerated Idioventricular Rhythm) Nháŧp táŧą thášĨt gia táŧc cÃģ tháŧ diáŧ n biášŋn là nh tÃnh, thoÃĄng qua và Ãt gÃĒy ráŧi loᚥn huyášŋt Äáŧng. ThÆ°áŧng khÃīng cᚧn Äiáŧu tráŧ thuáŧc cháŧng loᚥn nháŧp. Tuy nhiÊn nášŋu tᚧn sáŧ tim chášm <50 ck/ph kÃĻm theo cÃģ triáŧu cháŧĐng cÆĄ nÄng hoáš·c >100 ck/ph cÃģ tháŧ sáŧ dáŧĨng thuáŧc cháŧng loᚥn nháŧp nhÆ° atropin (0,5-1mg/TM) hoáš·c Lidocain 1mg/kg/TM.
- 57. Nháŧp thášĨt 60 ck/ph. Nhiáŧu nháŧp Äášp bášŊt ÄÆ°áŧĢc xoang. Cᚥnh tranh giáŧŊa nháŧp xoang và nháŧp táŧą thášĨt. CÃģ náŧn tášĢng loᚥn nháŧp xoang, váŧi bášŊt ÄÆ°áŧĢc xoang xášĢy ra khi tᚧn sáŧ xoang vÆ°áŧĢt quÃĄ tᚧn sáŧ táŧą thášĨt. 4. NHáŧP Táŧ° THášĪT GIA TáŧC (Accelerated Idioventricular Rhythm)
- 58. 4. NHáŧP Táŧ° THášĪT GIA TáŧC (Accelerated Idioventricular Rhythm) PháŧĐc báŧ QRS ráŧng, TS thášĨt 90 ck/ph. KhÃīng nhÃŽn thášĨy sÃģng P. Loᚥn nháŧp nà y xášĢy ra khi tÃĄi tÆ°áŧi mÃĄu áŧ báŧnh nhÃĒn STEMI thà nh trÆ°áŧc.
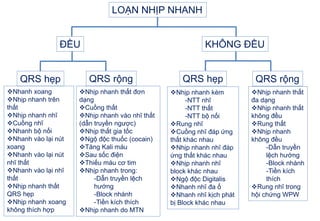
- 59. LOáš N NHáŧP NHANH ÄáŧU KHÃNG ÄáŧU QRS hášđp QRS hášđp QRS ráŧng QRS ráŧng ïķNhanh xoang ïķNháŧp nhanh trÊn thášĨt ïķNháŧp nhanh nhÄĐ ïķCuáŧng nhÄĐ ïķNhanh báŧ náŧi ïķNhanh và o lᚥi nÚt xoang ïķNhanh và o lᚥi nÚt nhÄĐ thášĨt ïķNhanh và o lᚥi nhÄĐ thášĨt ïķNháŧp nhanh thášĨt QRS hášđp ïķNháŧp nhanh xoang khÃīng thÃch háŧĢp ïķNháŧp nhanh thášĨt ÄÆĄn dᚥng ïķCuáŧng thášĨt ïķNháŧp nhanh và o nhÄĐ thášĨt (dášŦn truyáŧn ngÆ°áŧĢc) ïķNháŧp thášĨt gia táŧc ïķNgáŧ Äáŧc thuáŧc (cocain) ïķTÄng Kali mÃĄu ïķSau sáŧc Äiáŧn ïķThiášŋu mÃĄu cÆĄ tim ïķNháŧp nhanh trong: -DášŦn truyáŧn láŧch hÆ°áŧng -Block nhÃĄnh -Tiáŧn kÃch thÃch ïķNháŧp nhanh do MTN ïķNháŧp nhanh thášĨt Äa dᚥng ïķNháŧp nhanh thášĨt khÃīng Äáŧu ïķRung thášĨt ïķNháŧp nhanh khÃīng Äáŧu -DášŦn truyáŧn láŧch hÆ°áŧng -Block nhÃĄnh -Tiáŧn kÃch thÃch ïķRung nhÄĐ trong háŧi cháŧĐng WPW ïķNháŧp nhanh kÃĻm -NTT nhÄĐ -NTT thášĨt -NTT báŧ náŧi ïķRung nhÄĐ ïķCuáŧng nhÄĐ ÄÃĄp áŧĐng thášĨt khÃĄc nhau ïķNháŧp nhanh nhÄĐ ÄÃĄp áŧĐng thášĨt khÃĄc nhau ïķNháŧp nhanh nhÄĐ block khÃĄc nhau ïķNgáŧ Äáŧc Digitalis ïķNhanh nhÄĐ Äa áŧ ïķNhanh nhÄĐ káŧch phÃĄt báŧ Block khÃĄc nhau
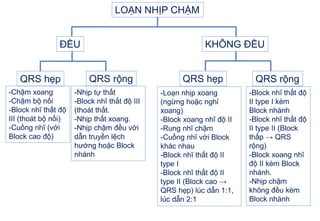
- 60. LOáš N NHáŧP CHᚎM ÄáŧU KHÃNG ÄáŧU QRS hášđp QRS hášđp QRS ráŧng QRS ráŧng -Chášm xoang -Chášm báŧ náŧi -Block nhÄĐ thášĨt Äáŧ III (thoÃĄt báŧ náŧi) -Cuáŧng nhÄĐ (váŧi Block cao Äáŧ) -Nháŧp táŧą thášĨt -Block nhÄĐ thášĨt Äáŧ III (thoÃĄt thášĨt. -Nháŧp thášĨt xoang. -Nháŧp chášm Äáŧu váŧi dášŦn truyáŧn láŧch hÆ°áŧng hoáš·c Block nhÃĄnh -Block nhÄĐ thášĨt Äáŧ II type I kÃĻm Block nhÃĄnh -Block nhÄĐ thášĨt Äáŧ II type II (Block thášĨp â QRS ráŧng) -Block xoang nhÄĐ Äáŧ II kÃĻm Block nhÃĄnh. -Nháŧp chášm khÃīng Äáŧu kÃĻm Block nhÃĄnh -Loᚥn nháŧp xoang (ngáŧŦng hoáš·c ngháŧ xoang) -Block xoang nhÄĐ Äáŧ II -Rung nhÄĐ chášm -Cuáŧng nhÄĐ váŧi Block khÃĄc nhau -Block nhÄĐ thášĨt Äáŧ II type I -Block nhÄĐ thášĨt Äáŧ II type II (Block cao â QRS hášđp) lÚc dášŦn 1:1, lÚc dášŦn 2:1